Saúde intestinal, bem-estar e mais: o papel essencial da serotonina no organismo
A serotonina, conhecida popularmente como o “hormônio da felicidade”, é…
Continuar lendo


Estima-se que entre 57 e 65% da população mundial sofra de intolerância à lactose (1, 2), sendo um dos principais problemas gastrointestinais da atualidade. A maioria das pessoas nasce com a capacidade de digerir a lactose, que é o principal carboidrato do leite. No entanto, grande parte dos indivíduos perdem essa capacidade em algum momento da vida.
Por esse motivo, neste artigo, a SYNLAB responde algumas das principais dúvidas sobre o tema. Aqui você poderá ler sobre:
A lactose é um açúcar dissacarídeo encontrado no leite de mamíferos, que constitui cerca de 2 a 8% do leite, mas essa quantidade pode variar entre espécies e indivíduos (3).
A lactose é uma grande molécula de açúcar composta por duas moléculas de açúcar menores, a glicose e a galactose. Sendo primeiramente quebrada em glicose (utilizada como fonte de energia) e, posteriormente, em galactose (componente dos glicolipídios e glicoproteínas) pela enzima lactase, para então ser absorvida pelos enterócitos intestinais na corrente sanguínea (4).
A digestão e a absorção da lactose ocorrem no intestino delgado.
A atividade da lactase pode ser detectada na superfície da mucosa do intestino desde a oitava semana de gestação, sendo o seu pico na 34ª semana. No entanto, desde o primeiro mês de vida começa a diminuir (não persistência da lactase) e seu declínio é altamente variável desde o desmame até níveis indetectáveis, como consequência normal da regulação negativa da sua atividade (5).
Em humanos, cerca de 30% da população tem atividade contínua da lactase após o desmame na idade adulta, possibilitando assim o consumo de grandes quantidades de lactose (4).
A enzima lactase é codificada pelo gene LCT, e é responsável pela hidrólise (quebra) da lactose em glicose e galactose (6). O controle da expressão do gene LCT é regulado pelo gene MCM6. Alguns indivíduos apresentam variantes neste gene que mantém a produção da lactase intestinal, o que permite a estas pessoas digerir o leite de maneira apropriada ao longo da vida.
Se a enzima estiver ausente (alactasia) ou deficiente (hipolactasia), as moléculas de lactose não absorvidas atraem o fluido para o lúmen intestinal, levando a um aumento do volume e da fluidez do conteúdo intestinal.
Além disso, a lactose não absorvida passa para o cólon, onde é fermentada por bactérias que produzem ácidos graxos de cadeia curta e gases, possivelmente ocasionando vários sintomas gastrointestinais (7).
É uma condição gastrointestinal caracterizada pela incapacidade do indivíduo em digerir a lactose, açúcar presente no leite e produtos lácteos, ocasionada geralmente pela deficiência da enzima lactase (8).
A hipolactasia ou deficiência de lactase, é a “falha” na expressação da enzima lactase no intestino delgado (9). Isso resulta em uma condição que determina a má absorção de lactose, geralmente ocorrendo após os 6 a 7 anos de idade, e pode surgir mais tardiamente, com um aumento constante na prevalência dessa condição, inclusive em pessoas com mais de 65 anos (10).
O processo de redução e a quantidade de lactase residual têm uma variabilidade considerável entre os diferentes grupos étnicos e mesmo entre indivíduos. No entanto, 50% da enzima lactase é suficiente para garantir a digestão eficaz da lactose (11).
Os tipos de intolerância à lactose existentes são:
A intolerância congênita é uma condição autossômica recessiva, no qual a criança apresenta variantes genéticas em ambas as cópias do gene LCT, sendo caracterizada por diarreia grave desde a primeira ingestão de leite, o que impede o aleitamento materno (apenas por fórmulas sem lactose); persiste por toda a vida e requer a exclusão completa de fontes de lactose (3).
Esta forma de intolerância à lactose é extremamente rara. A deficiência de nutrientes causa atraso no crescimento, com rápido início de desidratação e alcalose.
A intolerância primária (não persistência da lactase) é uma condição resultante do declínio fisiológico da atividade da lactase das células intestinais, e acomete grande parte dos indivíduos.
É uma causa conhecida de desconfortos abdominais como diarreia, distensão abdominal e flatulência. Sua incidência apresenta grande variabilidade entre as etnias (12).
A não persistência da lactase é uma condição normal representada pela perda da expressão da lactase e está associada a uma variante pontual no gene LCT, no qual a base nitrogenada citosina é substituída por uma timina (C>T) (3).
O genótipo CC está associado à hipolactasia (lactase residual é aproximadamente 10% em comparação com os níveis ao nascimento), enquanto o genótipo TT está associado com persistência de atividade da lactase. A presença de um genótipo CT, predispõe à presença de níveis de expressão intermediária da lactase (13).
A Intolerância Secundária ocorre quando um dano à mucosa do intestino causa uma deficiência temporária de lactase (14).
Normalmente, as doenças do intestino delgado são capazes de causar uma deficiência secundária de lactase, tais como:
Porém, infecções bacterianas, virais ou infecções parasitárias são mais comuns, a exemplo da giardíase, que induz a perda transitória de enzima na mucosa afetada pelo processo inflamatório ou infeccioso.
Trata-se de uma condição reversível que exige uma dieta sem lactose até que seja restaurada a mucosa intestinal normal (15).
A má absorção de lactose refere-se a qualquer causa de falha em digerir e/ou absorver lactose no intestino delgado, e é uma pré-condição necessária para a intolerância à lactose (16).
No entanto, os dois não devem ser confundidos, uma vez que muitos indivíduos com má absorção não apresentam sintomas após a ingestão de produtos lácteos.

Os sintomas da intolerância à lactose, bem como a sua gravidade podem variar entre os indivíduos, de acordo com a quantidade de lactose ingerida e a capacidade do indivíduo de digeri-lo. O início desses sintomas está fortemente relacionado com o aparecimento de gás hidrogênio durante os testes de respiração. Os sintomas intestinais mais comuns incluem (17):
Alguns estudos relataram que a apresentação clínica da intolerância à lactose não se restringe a complicações intestinais (18). Cerca de 20% dos indivíduos podem ter arritmia cardíaca e alguns sintomas neurológicos, como:
Um dos possíveis fatores responsáveis por esses efeitos sistêmicos pode ser a produção de metabólitos tóxicos, gerados pela fermentação da lactose em bactérias do cólon, que podem alterar o mecanismo de sinalização celular.
Quando as queixas sistêmicas estão presentes, é importante excluir alergia à proteína do leite de vaca, que ocorre em até 20% dos pacientes com condições clínicas de intolerância à lactose (19).
Os sintomas gastrointestinais da intolerância podem ser semelhantes à alergia ao leite de vaca e podem ser erroneamente rotulados como sintomas de “alergia ao leite”, levando ao diagnóstico incorreto e manejo alimentar inadequado (20).
O tratamento da intolerância à lactose envolve a redução, mas não a eliminação completa, dos alimentos que contêm lactose (21).
Por outro lado, indivíduos com suspeita de alergia à proteína do leite devem passar por um teste de dieta restrita com eliminação dos alimentos à base de proteína do leite de vaca.
Existem diferenças importantes entre intolerância à lactose e alergia ao leite, sendo assim um melhor conhecimento dessas diferenças poderia limitar os mal-entendidos na abordagem diagnóstica e no manejo dessas condições.
Alguns exames podem ser realizados para esse diagnóstico, sendo os mais comuns (22-24):
É o método de escolha para avaliação da má absorção de lactose e intolerância. Avalia a excreção anormal de hidrogênio no ar expirado após ingestão de dose padrão de lactose (diluída em água). Como o hidrogênio não é produzido por enzimas de mamíferos, sua presença indica contato do açúcar com bactérias indicando má absorção.
Teste que avalia o aumento de açúcar no sangue em tempos diferentes (por exemplo: 30, 60 e 120 min) após a ingestão de 50g de lactose.
O teste de gaxilose envolve a administração do substrato de lactase gaxilose (4-galactosilxilose) com avaliação de D-xilose na urina ou sangue. A medição de gaxilose é ideal para avaliação da lactase intestinal, uma vez que a atividade da enzima é avaliada em todo o intestino delgado.
Avalia a presença de variantes em genes associados à intolerância. No entanto, não é adequado para deficiência secundária de lactase.
A principal limitação dos testes genéticos, enzimáticos e de gaxilose é que a má absorção é comum em indivíduos saudáveis, e um resultado positivo não confirma que os sintomas sejam causados por esta condição. Geralmente, o teste de respiração é o método de escolha, pois fornece informações razoavelmente confiáveis sobre a função digestiva e os sintomas do paciente.
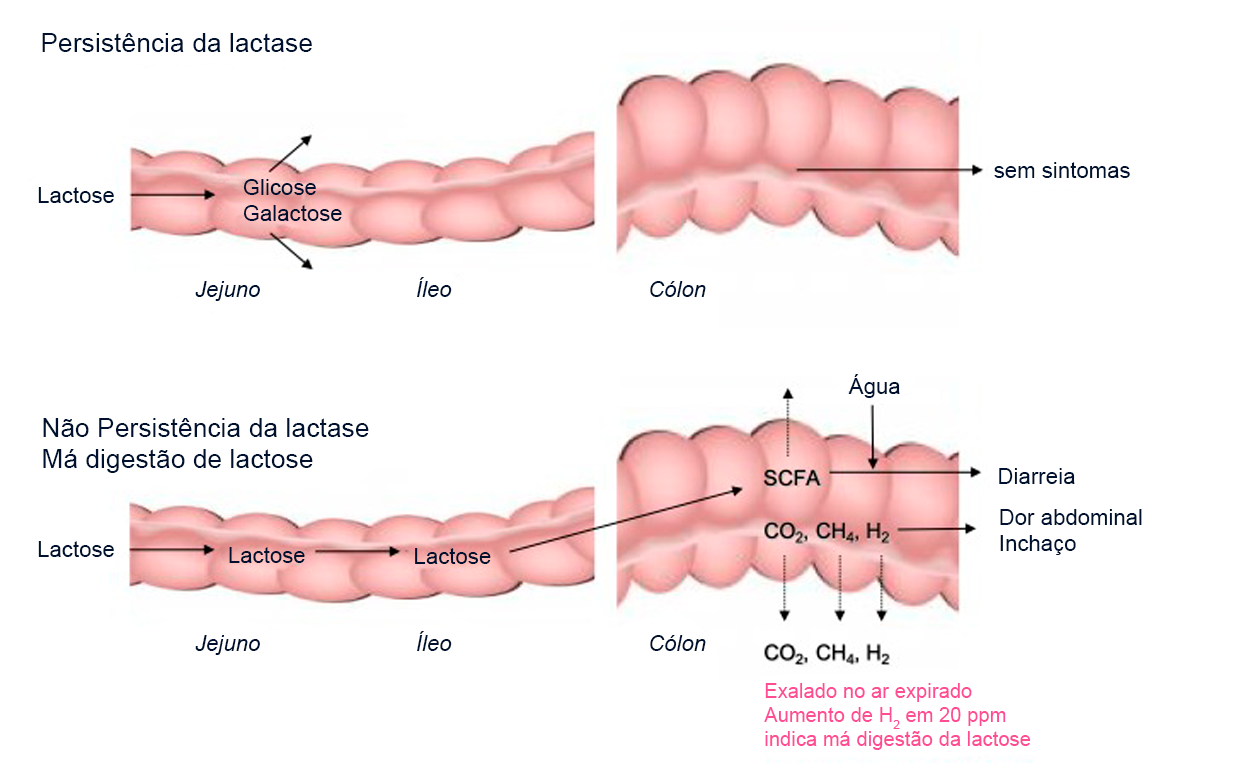
Processo de digestão da lactose em pacientes com persistência e deficiência de lactase ilustrando a relação entre má absorção de lactose, sensibilidade visceral e sintomas.
Modificado de Misselwitz et al, 2019 (24)
A realização de exames precisos é essencial para a realização de diagnósticos mais assertivos. A SYNLAB oferece os seguintes exames:
O Lactose Test consiste na análise genética do DNA do paciente para determinar a presença das principais variantes (-13910C/T e -22018G/A) no gene MCM6, associadas com o desenvolvimento da intolerância à lactose na idade adulta.
O exame é realizado mediante técnica de Sequenciamento Sanger, que consiste na determinação da sequência exata em que os nucleotídeos se encontram no gene MCM6, para as variantes estudadas.
Ele é indicado para:
O INTOLERANCE2 é um teste que permite saber em uma única análise se existe uma predisposição genética para a doença celíaca e/ou intolerância à lactose primária. Alternativamente ao teste respiratório, a análise é realizada a partir de uma amostra de sangue, evitando a exposição direta do paciente às substâncias.
É indicado para:
O Teste de Hidrogênio da SYNLAB realiza a detecção da condição por meio da análise por cromatografia de gases.
Uma vez diagnosticada a intolerância à lactose, o médico pode indicar ao paciente uma dieta baixa em lactose, visando melhorar os sintomas e evitar o risco de desnutrição a longo prazo.
No entanto, frente a presença de sintomas e investigações diagnósticas inconclusivas, uma dieta detalhada juntamente ao histórico de sintomas deve ser realizada, e se apropriado, alimentos com lactose podem ser excluídos da dieta até os sintomas melhorarem (geralmente por pelo menos quatro semanas).
Aconselhamento nutricional deve ser procurado para garantir a adequação da dieta.
Exames precisos e atualizados são essenciais para diagnósticos mais assertivos e orientar melhor os tratamentos. A SYNLAB está aqui para te ajudar.
Oferecemos soluções diagnósticas com rigoroso controle de qualidade para as empresas, pacientes e médicos que atendemos. Estamos no Brasil há mais de 10 anos, atuamos em 36 países e três continentes, e somos líderes na prestação de serviços na Europa.
Entre em contato com a equipe SYNLAB e conheça os exames.
Referências Bibliográficas
1. Catanzaro R, Sciuto M, Singh B, Pathak S, Marotta F. Irritable Bowel Syndrome and lactose intolerance: the importance of differential diagnosis. A monocentric study. Minerva Gastroenterol (Torino), 67 (1) (2021), pp. 72-78, 10.23736/S1121-421X.20.02734-8.
2. Storhaug CL, Fosse SK, Fadnes LT. Country, regional, and global estimates for lactose malabsorption in adults: a systematic review and meta-analysis Lancet Gastroenterol Hepatol, 2 (2017), pp. 738-746, 10.1016/S2468-1253(17)30154-1.
3. Di Rienzo T, D’Angelo G, D’Aversa F, Campanale MC, Cesario V, Montalto M, Gasbarrini A, Ojetti V. Lactose intolerance: from diagnosis to correct management. Eur Rev Med Pharmacol Sci. 2013;17 Suppl 2:18-25.
4. Lomer MC, Parkes GC, Sanderson JD. Review article: lactose intolerance in clinical practice–myths and realities. Aliment Pharmacol Ther. 2008 Jan 15;27(2):93-103.
5. Matthews SB, Waud JP, Roberts AG, Campbell AK.Systemic lactose intolerance: a new perspective on an old problem. Postgrad Med J. 2005 Mar;81(953):167-73.
6. Campbell AK, Waud JP, Matthews SB. The molecular basis of lactose intolerance. Sci Prog. 2005;88(Pt 3):157-202.
7. Spohr A, Guilford WG, Haslett SJ, Vibe-Petersen G. Use of breath hydrogen testing to detect experimentally induced disaccharide malabsorption in healthy adult dogs. Am J Vet Res. 1999 Jul;60(7):836-40.
8. Heine RG, AlRefaee F, Bachina P, De Leon JC, Geng L, Gong S, Madrazo JA, Ngamphaiboon J, Ong C, Rogacion JM. Lactose intolerance and gastrointestinal cow’s milk allergy in infants and children – common misconceptions revisited. World Allergy Organ J. 2017 Dec 12;10(1):41.
9. Seppo L, Tuure T, Korpela R, Järvelä I, Rasinperä H, Sahi T. Can primary hypolactasia manifest itself after the age of 20 years? A two-decade follow-up study. Scand J Gastroenterol. 2008;43(9):1082-7.
10. Di Stefano M, Veneto G, Malservisi S, Strocchi A, Corazza GR. Lactose malabsorption and intolerance in the elderly. Scand J Gastroenterol. 2001 Dec;36(12):1274-8.
11. Swallow DM. Genetics of lactase persistence and lactose intolerance. Annu Rev Genet. 2003;37:197-219.
12. De Ritis F, Balestrieri GG, Ruggiero G, Filosa E, Auricchio S. High frequency of lactase activity deficiency in small bowel of adults in the Neapolitan área. Enzymol Biol Clin (Basel). 1970;11(3):263-7.
13. Enattah NS, Sahi T, Savilahti E, Terwilliger JD, Peltonen L, Järvelä I. Identification of a variant associated with adult-type hypolactasia. Nat Genet. 2002 Feb;30(2):233-7. doi: 10.1038/ng826.
14. Vesa TH, Marteau P, Korpela R. Lactose intolerance. Review J Am Coll Nutr. 2000 Apr;19(2 Suppl):165S-175S.
15. Usai-Satta P, Scarpa M, Oppia F, Cabras F. Lactose malabsorption and intolerance: What should be the best clinical management? World J Gastrointest Pharmacol Ther. 2012 Jun 6;3(3):29-33.
16. Misselwitz B, Butter M, Verbeke K, Fox MR. Update on lactose malabsorption and intolerance: pathogenesis, diagnosis and clinical management. Gut. 2019 Nov;68(11):2080-2091.
17. Zhao J, Fox M, Cong Y, Chu H, Shang Y, Fried M, Dai N. Lactose intolerance in patients with chronic functional diarrhoea: the role of small intestinal bacterial overgrowth. Aliment Pharmacol Ther. 2010 Apr;31(8):892-900.
18. Harrington LK, Mayberry JF. A re-appraisal of lactose intolerance. Int J Clin Pract. 2008 Oct;62(10):1541-6.
19. Campbell AK, Matthews SB, Vassel N, Cox CD, Naseem R, Chaichi J, et al. Bacterial metabolic ‘toxins’: a new mechanism for lactose and food intolerance, and irritable bowel syndrome. Toxicology. 2010 Dec 30;278(3):268-76.
20. Heine RG, AlRefaee F, Bachina P, De Leon JC, et al. Lactose intolerance and gastrointestinal cow’s milk allergy in infants and children – common misconceptions revisited. World Allergy Organ J. 2017 Dec 12;10(1):41.
21. Yang J, Deng Y, Chu H, Cong Y, Zhao J, et al. Prevalence and presentation of lactose intolerance and effects on dairy product intake in healthy subjects and patients with irritable bowel syndrome. Clin Gastroenterol Hepatol. 2013 Mar;11(3):262-268.e1.
22. Rezaie A, Buresi M, Lembo A, Lin H, McCallum R, Rao S, et al. Hydrogen and Methane-Based Breath Testing in Gastrointestinal Disorders: The North American Consensus. Am J Gastroenterol. 2017 May;112(5):775-784.
23. Domínguez Jiménez JL, Suárez AF. Correlation Between Capillary and Venous Blood Glucose in the Lactose Tolerance Test. Dig Dis Sci. 2016 Jan;61(1):208-14.
24. Misselwitz B, Butter M, Verbeke K, Fox MR. Update on lactose malabsorption and intolerance: pathogenesis, diagnosis and clinical management. Gut. 2019 Nov;68(11):2080-2091.
A serotonina, conhecida popularmente como o “hormônio da felicidade”, é…
Continuar lendo
Você já sentiu desconforto após comer certos alimentos, como inchaço,…
Continuar lendo
A dermatomiosite é uma doença inflamatória rara que afeta a…
Continuar lendo