Salud Intestinal, Bienestar y Más: El Papel Esencial de la Serotonina en el Organismo
La serotonina, conocida popularmente como la “hormona de la felicidad“,…
Sigue leyendo


Se estima que entre el 57% y el 65% de la población mundial sufre de intolerancia a la lactosa (1, 2), siendo uno de los principales problemas gastrointestinales de la actualidad. La mayoría de las personas nacen con la capacidad de digerir la lactosa, que es el principal carbohidrato de la leche. Sin embargo, gran parte de los individuos pierde esta capacidad en algún momento de su vida.
Por este motivo, en este artículo, SYNLAB responde algunas de las principales dudas sobre el tema. Aquí podrás leer sobre:
La lactosa es un azúcar disacárido que se encuentra en la leche de los mamíferos, constituyendo aproximadamente del 2% al 8% de la leche, aunque esta cantidad puede variar entre especies e individuos (3).
La lactosa es una gran molécula de azúcar compuesta por dos moléculas de azúcar más pequeñas, glucosa y galactosa. Primero se descompone en glucosa (utilizada como fuente de energía) y, posteriormente, en galactosa (componente de glicolípidos y glicoproteínas) por la enzima lactasa, para luego ser absorbida por los enterocitos intestinales en el torrente sanguíneo (4).
La digestión y absorción de la lactosa ocurre en el intestino delgado.
La actividad de la lactasa puede detectarse en la superficie de la mucosa del intestino desde la octava semana de gestación, alcanzando su pico en la semana 34. Sin embargo, desde el primer mes de vida, comienza a disminuir (no persistencia de lactasa) y su declive es altamente variable desde el destete hasta niveles indetectables, como consecuencia normal de la regulación negativa de su actividad (5).
En los humanos, aproximadamente el 30% de la población tiene actividad continua de la lactasa después del destete en la edad adulta, permitiendo así el consumo de grandes cantidades de lactosa (4).
La enzima lactasa es codificada por el gen LCT, y es responsable de la hidrólisis (descomposición) de la lactosa en glucosa y galactosa (6). El control de la expresión del gen LCT está regulado por el gen MCM6. Algunos individuos presentan variantes en este gen que mantienen la producción de lactasa intestinal, lo que permite a estas personas digerir la leche de manera adecuada a lo largo de la vida.
Si la enzima está ausente (alactasia) o deficiente (hipolactasia), las moléculas de lactosa no absorbidas atraen fluido hacia el lumen intestinal, llevando a un aumento del volumen y fluidez del contenido intestinal.
Además, la lactosa no absorbida pasa al colon, donde es fermentada por bacterias que producen ácidos grasos de cadena corta y gases, posiblemente causando varios síntomas gastrointestinales (7).
Es una condición gastrointestinal caracterizada por la incapacidad del individuo para digerir la lactosa, azúcar presente en la leche y productos lácteos, ocasionada generalmente por la deficiencia de la enzima lactasa (8).
La hipolactasia, o deficiencia de lactasa, es la “falla” en la expresión de la enzima lactasa en el intestino delgado (9). Esto resulta en una condición que determina la mala absorción de lactosa, generalmente ocurriendo después de los 6 a 7 años, y puede surgir más tarde, con un aumento constante en la prevalencia de esta condición, incluso en personas mayores de 65 años (10).
El proceso de reducción y la cantidad de lactasa residual tienen una variabilidad considerable entre los diferentes grupos étnicos e incluso entre individuos. Sin embargo, el 50% de la enzima lactasa es suficiente para garantizar la digestión eficaz de la lactosa (11).
Los tipos de intolerancia a la lactosa existentes son:
La intolerancia congénita es una condición autosómica recesiva, en la cual el niño presenta variantes genéticas en ambas copias del gen LCT, caracterizándose por diarrea grave desde la primera ingesta de leche, lo que impide la lactancia materna (solo se pueden usar fórmulas sin lactosa). Esta condición persiste durante toda la vida y requiere la exclusión completa de fuentes de lactosa (3).
Esta forma de intolerancia a la lactosa es extremadamente rara. La deficiencia de nutrientes causa retraso en el crecimiento, con inicio rápido de deshidratación y alcalosis.
La intolerancia primaria (no persistencia de la lactasa) resulta del declive fisiológico de la actividad de la lactasa en las células intestinales y afecta a gran parte de la población.
Es una causa conocida de molestias abdominales como diarrea, distensión abdominal y flatulencia. Su incidencia muestra gran variabilidad entre las etnias (12).
La no persistencia de la lactasa es una condición normal representada por la pérdida de la expresión de la lactasa y está asociada a una variante puntual en el gen LCT, donde la base nitrogenada citosina es reemplazada por timina (C>T) (3).
El genotipo CC está asociado con hipolactasia (la lactasa residual es aproximadamente 10% en comparación con los niveles al nacer), mientras que el genotipo TT está asociado con persistencia de la actividad de la lactasa. La presencia de un genotipo CT predispone a niveles intermedios de expresión de lactasa (13).
La intolerancia secundaria ocurre cuando un daño a la mucosa intestinal causa una deficiencia temporal de lactasa (14).
Normalmente, las enfermedades del intestino delgado pueden causar una deficiencia secundaria de lactasa, tales como:
Sin embargo, las infecciones bacterianas, virales o parasitarias son más comunes, como la giardiasis, que induce la pérdida transitoria de la enzima en la mucosa afectada por el proceso inflamatorio o infeccioso.
Esta es una condición reversible que requiere una dieta sin lactosa hasta que se restablezca la mucosa intestinal normal (15).
La malabsorción de lactosa se refiere a cualquier causa de fallo en digerir y/o absorber lactosa en el intestino delgado, y es una condición necesaria para la intolerancia a la lactosa (16).
Sin embargo, no deben confundirse, ya que muchos individuos con malabsorción no presentan síntomas después de la ingestión de productos lácteos.

Los síntomas de la intolerancia a la lactosa, así como su gravedad, pueden variar entre individuos, dependiendo de la cantidad de lactosa ingerida y la capacidad del individuo para digerirla. El inicio de estos síntomas está fuertemente relacionado con la aparición de gas hidrógeno durante las pruebas de respiración. Los síntomas intestinales más comunes incluyen (17):
Algunos estudios han informado que la presentación clínica de la intolerancia a la lactosa no se limita a complicaciones intestinales (18). Alrededor del 20% de los individuos pueden experimentar arritmia cardíaca y algunos síntomas neurológicos como:
Uno de los posibles factores responsables de estos efectos sistémicos puede ser la producción de metabolitos tóxicos generados por la fermentación de la lactosa en las bacterias del colon, que pueden alterar los mecanismos de señalización celular.
Cuando existen quejas sistémicas, es importante descartar la alergia a la proteína de la leche de vaca, que ocurre en hasta un 20% de los pacientes con condiciones clínicas de intolerancia a la lactosa (19).
Los síntomas gastrointestinales de la intolerancia pueden ser similares a la alergia a la leche de vaca y pueden ser incorrectamente etiquetados como síntomas de “alergia a la leche”, lo que lleva a un diagnóstico erróneo y un manejo dietético inadecuado (20).
El tratamiento de la intolerancia a la lactosa implica reducir, pero no eliminar completamente, los alimentos que contienen lactosa (21).
Por otro lado, las personas con sospecha de alergia a la proteína de la leche de vaca deben someterse a una prueba de dieta restringida con eliminación de alimentos a base de proteína de la leche de vaca.
Existen diferencias importantes entre la intolerancia a la lactosa y la alergia a la leche de vaca; por lo tanto, un mejor entendimiento de estas diferencias podría limitar los malentendidos en el enfoque diagnóstico y manejo de estas condiciones.
Varios exámenes pueden realizarse para este diagnóstico, siendo los más comunes (22-24):
Es el método de elección para evaluar la malabsorción de lactosa e intolerancia. Evalúa la excreción anormal de hidrógeno en el aire exhalado después de la ingestión de una dosis estándar de lactosa (diluida en agua). Dado que el hidrógeno no es producido por enzimas de mamíferos, su presencia indica contacto del azúcar con bacterias, lo que indica malabsorción.
Esta prueba evalúa el aumento de azúcar en la sangre en diferentes momentos (por ejemplo, 30, 60 y 120 minutos) después de la ingestión de 50 g de lactosa.
La prueba de gaxilosa implica la administración del sustrato de lactasa gaxilosa (4-galactosilxilosa) con evaluación de D-xilosa en la orina o sangre. La medición de gaxilosa es ideal para evaluar la lactasa intestinal, ya que la actividad de la enzima se evalúa en todo el intestino delgado.
Evalúa la presencia de variantes en genes asociados con la intolerancia. Sin embargo, no es adecuado para la deficiencia secundaria de lactasa.
La principal limitación de las pruebas genéticas, enzimáticas y de gaxilosa es que la malabsorción es común en individuos sanos, y un resultado positivo no confirma que los síntomas sean causados por esta condición. Generalmente, la prueba de hidrógeno en la respiración es el método de elección, ya que proporciona información razonablemente confiable sobre la función digestiva y los síntomas del paciente.
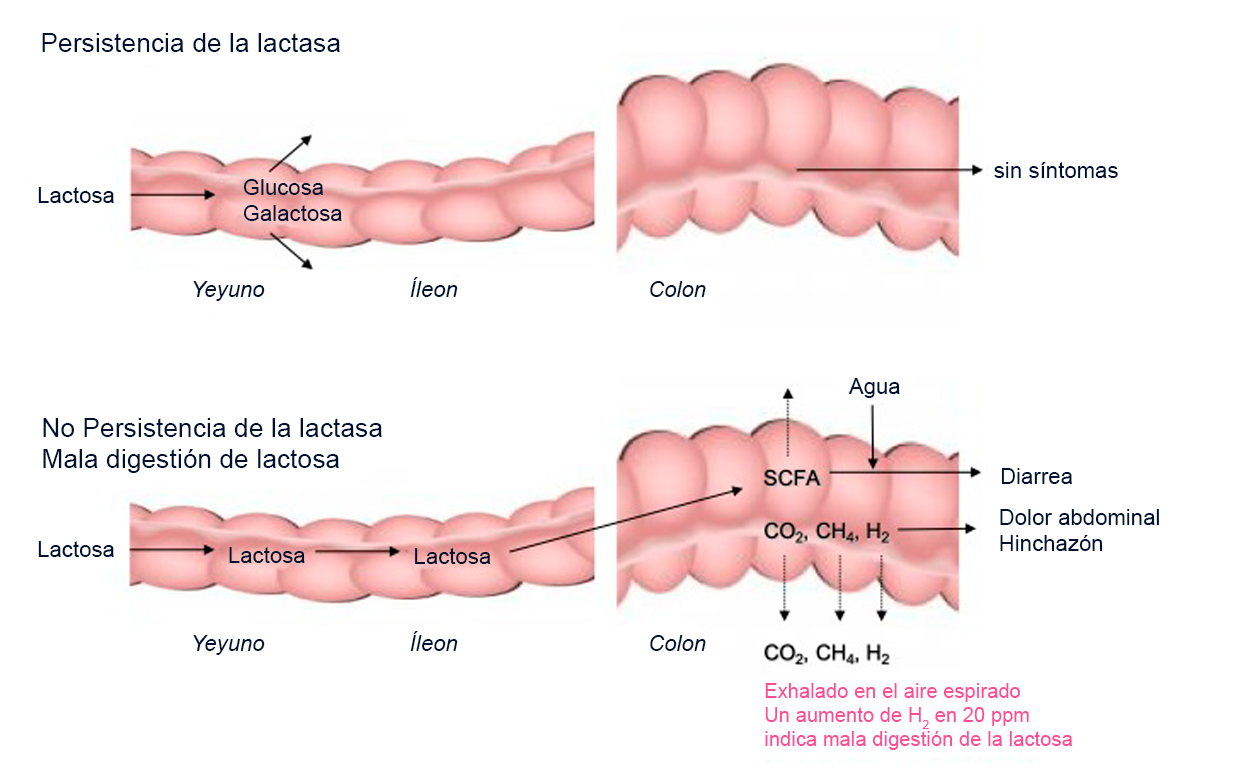
Proceso de digestión de la lactosa en pacientes con persistencia y deficiencia de lactasa, ilustrando la relación entre la mala absorción de lactosa, la sensibilidad visceral y los síntomas
Modificado de Misselwitz et al, 2019(24)
La realización de pruebas precisas es esencial para hacer diagnósticos más acertados. SYNLAB ofrece las siguientes pruebas:
La Prueba de Lactosa consiste en el análisis genético del ADN del paciente para determinar la presencia de las principales variantes (-13910C/T y -22018G/A) en el gen MCM6, asociadas con el desarrollo de intolerancia a la lactosa en la edad adulta.
La prueba se realiza mediante la técnica de Secuenciación Sanger, que determina la secuencia exacta en que se encuentran los nucleótidos en el gen MCM6 para las variantes estudiadas.
Está indicada para:
El INTOLERANCE2 es una prueba que permite saber en un solo análisis si existe una predisposición genética a la enfermedad celíaca y/o intolerancia primaria a la lactosa. Alternativamente a la prueba de aliento, el análisis se realiza a partir de una muestra de sangre, evitando la exposición directa del paciente a las sustancias.
Está indicada para:
La Prueba de Hidrógeno de SYNLAB detecta la condición mediante el análisis por cromatografía de gases.
Una vez diagnosticada la intolerancia a la lactosa, el médico puede recomendar al paciente una dieta baja en lactosa para mejorar los síntomas y evitar el riesgo de desnutrición a largo plazo.
Sin embargo, ante la presencia de síntomas e investigaciones diagnósticas inconclusas, se debe realizar una dieta detallada junto con un historial de síntomas, y si es apropiado, se pueden excluir los alimentos con lactosa de la dieta hasta que los síntomas mejoren (generalmente durante al menos cuatro semanas).
Debe buscarse asesoramiento nutricional para asegurar la adecuación de la dieta.
Pruebas precisas y actualizadas son esenciales para diagnósticos más acertados y orientar mejor los tratamientos. SYNLAB está aquí para ayudarte.
Ofrecemos soluciones diagnósticas con riguroso control de calidad para las empresas, pacientes y médicos que atendemos. Llevamos más de 10 años en Brasil, operamos en 36 países y tres continentes, y somos líderes en la prestación de servicios en Europa.
Póngase en contacto con el equipo de SYNLAB y conozca las pruebas.
1. Catanzaro R, Sciuto M, Singh B, Pathak S, Marotta F. Irritable Bowel Syndrome and lactose intolerance: the importance of differential diagnosis. A monocentric study. Minerva Gastroenterol (Torino), 67 (1) (2021), pp. 72-78, 10.23736/S1121-421X.20.02734-8.
2. Storhaug CL, Fosse SK, Fadnes LT. Country, regional, and global estimates for lactose malabsorption in adults: a systematic review and meta-analysis Lancet Gastroenterol Hepatol, 2 (2017), pp. 738-746, 10.1016/S2468-1253(17)30154-1.
3. Di Rienzo T, D’Angelo G, D’Aversa F, Campanale MC, Cesario V, Montalto M, Gasbarrini A, Ojetti V. Lactose intolerance: from diagnosis to correct management. Eur Rev Med Pharmacol Sci. 2013;17 Suppl 2:18-25.
4. Lomer MC, Parkes GC, Sanderson JD. Review article: lactose intolerance in clinical practice–myths and realities. Aliment Pharmacol Ther. 2008 Jan 15;27(2):93-103.
5. Matthews SB, Waud JP, Roberts AG, Campbell AK.Systemic lactose intolerance: a new perspective on an old problem. Postgrad Med J. 2005 Mar;81(953):167-73.
6. Campbell AK, Waud JP, Matthews SB. The molecular basis of lactose intolerance. Sci Prog. 2005;88(Pt 3):157-202.
7. Spohr A, Guilford WG, Haslett SJ, Vibe-Petersen G. Use of breath hydrogen testing to detect experimentally induced disaccharide malabsorption in healthy adult dogs. Am J Vet Res. 1999 Jul;60(7):836-40.
8. Heine RG, AlRefaee F, Bachina P, De Leon JC, Geng L, Gong S, Madrazo JA, Ngamphaiboon J, Ong C, Rogacion JM. Lactose intolerance and gastrointestinal cow’s milk allergy in infants and children – common misconceptions revisited. World Allergy Organ J. 2017 Dec 12;10(1):41.
9. Seppo L, Tuure T, Korpela R, Järvelä I, Rasinperä H, Sahi T. Can primary hypolactasia manifest itself after the age of 20 years? A two-decade follow-up study. Scand J Gastroenterol. 2008;43(9):1082-7.
10. Di Stefano M, Veneto G, Malservisi S, Strocchi A, Corazza GR. Lactose malabsorption and intolerance in the elderly. Scand J Gastroenterol. 2001 Dec;36(12):1274-8.
11. Swallow DM. Genetics of lactase persistence and lactose intolerance. Annu Rev Genet. 2003;37:197-219.
12. De Ritis F, Balestrieri GG, Ruggiero G, Filosa E, Auricchio S. High frequency of lactase activity deficiency in small bowel of adults in the Neapolitan área. Enzymol Biol Clin (Basel). 1970;11(3):263-7.
13. Enattah NS, Sahi T, Savilahti E, Terwilliger JD, Peltonen L, Järvelä I. Identification of a variant associated with adult-type hypolactasia. Nat Genet. 2002 Feb;30(2):233-7. doi: 10.1038/ng826.
14. Vesa TH, Marteau P, Korpela R. Lactose intolerance. Review J Am Coll Nutr. 2000 Apr;19(2 Suppl):165S-175S.
15. Usai-Satta P, Scarpa M, Oppia F, Cabras F. Lactose malabsorption and intolerance: What should be the best clinical management? World J Gastrointest Pharmacol Ther. 2012 Jun 6;3(3):29-33.
16. Misselwitz B, Butter M, Verbeke K, Fox MR. Update on lactose malabsorption and intolerance: pathogenesis, diagnosis and clinical management. Gut. 2019 Nov;68(11):2080-2091.
17. Zhao J, Fox M, Cong Y, Chu H, Shang Y, Fried M, Dai N. Lactose intolerance in patients with chronic functional diarrhoea: the role of small intestinal bacterial overgrowth. Aliment Pharmacol Ther. 2010 Apr;31(8):892-900.
18. Harrington LK, Mayberry JF. A re-appraisal of lactose intolerance. Int J Clin Pract. 2008 Oct;62(10):1541-6.
19. Campbell AK, Matthews SB, Vassel N, Cox CD, Naseem R, Chaichi J, et al. Bacterial metabolic ‘toxins’: a new mechanism for lactose and food intolerance, and irritable bowel syndrome. Toxicology. 2010 Dec 30;278(3):268-76.
20. Heine RG, AlRefaee F, Bachina P, De Leon JC, et al. Lactose intolerance and gastrointestinal cow’s milk allergy in infants and children – common misconceptions revisited. World Allergy Organ J. 2017 Dec 12;10(1):41.
21. Yang J, Deng Y, Chu H, Cong Y, Zhao J, et al. Prevalence and presentation of lactose intolerance and effects on dairy product intake in healthy subjects and patients with irritable bowel syndrome. Clin Gastroenterol Hepatol. 2013 Mar;11(3):262-268.e1.
22. Rezaie A, Buresi M, Lembo A, Lin H, McCallum R, Rao S, et al. Hydrogen and Methane-Based Breath Testing in Gastrointestinal Disorders: The North American Consensus. Am J Gastroenterol. 2017 May;112(5):775-784.
23. Domínguez Jiménez JL, Suárez AF. Correlation Between Capillary and Venous Blood Glucose in the Lactose Tolerance Test. Dig Dis Sci. 2016 Jan;61(1):208-14.
24. Misselwitz B, Butter M, Verbeke K, Fox MR. Update on lactose malabsorption and intolerance: pathogenesis, diagnosis and clinical management. Gut. 2019 Nov;68(11):2080-2091.
La serotonina, conocida popularmente como la “hormona de la felicidad“,…
Sigue leyendo
¿Alguna vez has sentido malestar después de comer ciertos alimentos,…
Sigue leyendo
La dermatomiositis es una enfermedad inflamatoria rara que afecta la…
Sigue leyendo